¿Qué diferencia la arteriosclerosis de la aterosclerosis?

Escrito y verificado por el médico Diego Pereira
La aterosclerosis y la arteriosclerosis son términos que muchas veces se utilizan de forma indistinta. Ambos se refieren al endurecimiento de los vasos sanguíneos con importantes consecuencias funcionales, pero sus causas y diferencias anatómicas son bastante claras.
Cuando estos trastornos afectan a arterias de vital importancia (como las coronarias o las cerebrales), pueden producirse eventos muchas veces mortales. Para prevenir esto, los médicos utilizan varios estudios complementarios para hacer el diagnóstico oportuno e indicar tratamiento lo antes posible. ¿Te interesa saber más sobre este tema? ¡Sigue leyendo!
¿Cuál es la principal diferencia entre la arteriosclerosis y la aterosclerosis?
A la hora de diferenciar ambos términos, es necesario conocer algunos aspectos básicos de anatomía e histología. Los vasos sanguíneos se diferencian en arteriales y venosos, en función del tipo de sangre que llevan en su interior.
A su vez, los arteriales pueden subdividirse según su calibre en arterias, arteriolas y capilares. Por último, las arterias se clasifican en grandes, medianas y pequeñas.
Además, la esclerosis (que proviene del griego sklerós) se refiere al endurecimiento de cualquier órgano. A nivel microscópico, esto suele suceder por el aumento de tejido conectivo, el cual cumple funciones de sostén. Cuando se prolifera de forma anormal, da lugar a algunas patologías como la otosclerosis, esclerodermia y esclerosis tuberosa.
Cuando los vasos arteriales son los afectados, se habla de arteriosclerosis. Este término varía un poco de acuerdo al subtipo considerado. Así, por ejemplo, en el caso de la aorta se denomina aortoesclerosis; y en el de las arteriolas, arterioloesclerosis.
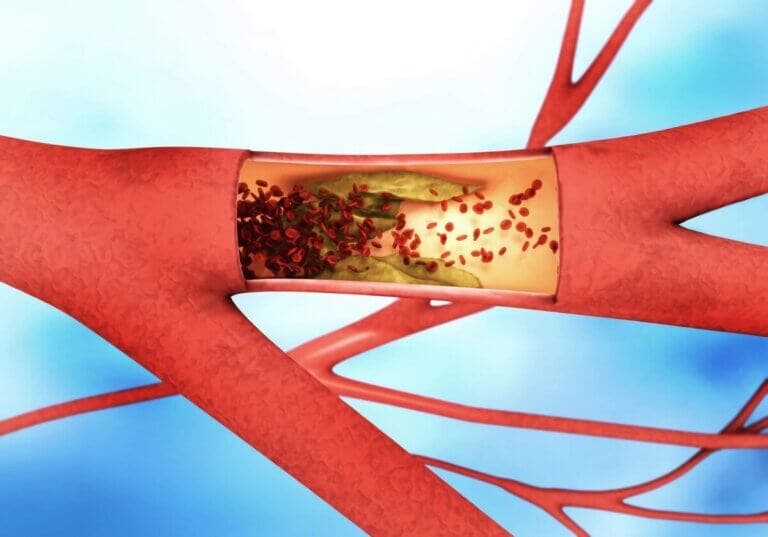
Dicho esto, el término «arteriosclerosis» se suele utilizar para describir el endurecimiento de los vasos arteriales de gran y mediano calibre. Esta patología puede producirse en varias condiciones médicas.
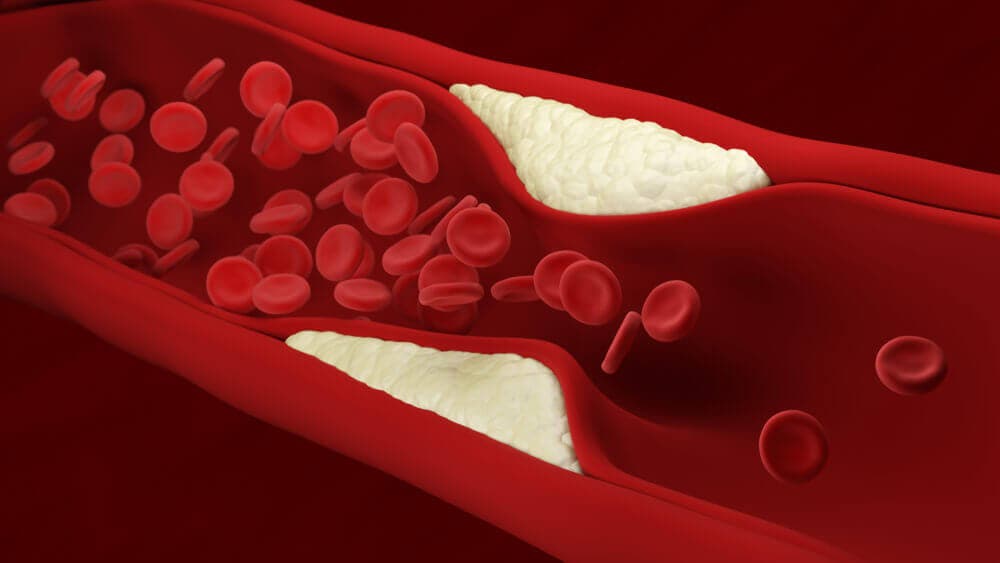
La más representativa es la ateroesclerosis, que es la consecuencia de la acumulación patológica de tejido graso y conectivo en las paredes de dichos vasos. Como verás más adelante, es el principal elemento patológico que condiciona los infartos de miocardio y la enfermedad cerebrovascular.
Hay otros casos en los que existe arteriosclerosis sin aterosclerosis. Un ejemplo es la esclerosis de Monckeberg, en la que hay calcificación de la capa media de las arterias. Suele afectar a personas diabéticas e hipertensas, manifestándose, por lo general, en forma de úlceras cutáneas.
En el año 2017 fue publicado, a través de la Revista Colombiana de Reumatología, un reporte de caso de esta rara enfermedad.
Síntomas y causas
Cuando una arteria se endurece, se dificulta el flujo de sangre a través de ella. Esto se debe a que la flexibilidad de su pared es vital para contener y conducir bien este fluido.
A su vez, la sangre arterial tiene oxígeno y nutrientes vitales para el adecuado funcionamiento de todos los órganos. La arteriosclerosis produce, en esencia, daños en los órganos irrigados por la arteria involucrada.
Cuando la arteria es muy superficial, es posible detectar la anormalidad al palpar el vaso endurecido. Esto no es muy común, ya que esta condición suele afectar a los vasos que irrigan a los órganos internos.
El ejemplo más clásico es la aterosclerosis de las arterias coronarias. Estos pequeños vasos son las primeras ramas de la aorta y se encargan de irrigar el corazón. Cuando la obstrucción producida es considerable, puede que los síntomas se presenten en patrones bien definidos.
El conjunto de signos y síntomas que caracterizan a esta enfermedad se ha caracterizado con el término de «síndrome coronario agudo». En casos extremos, podría llegar a producirse un infarto.
Angina de pecho, principal manifestación en la aterosclerosis de las coronarias
Los pacientes pueden experimentar una sensación denominada «angina». Esta tiene como característica principal la presencia de dolor en el pecho (precordial), que suele irradiarse a lo largo de un miembro superior y del cuello. Según el contexto de su aparición, es posible clasificarlo en dos tipos:
- Estable: cuando aparece ante esfuerzos físicos determinados, como subir escaleras o hacer ejercicio. La intensidad suele ser moderada y los síntomas asociados son escasos.
- Inestable: ocurre de forma inesperada, muchas veces en reposo. Los pacientes suelen experimentar, a su vez, sudoración profusa, dolor intenso, náuseas, vómitos y sensación de pánico.
Estos síntomas se explican al entender que los esfuerzos físicos aumentan la demanda de energía de todos los músculos, incluyendo los del corazón. Cuando existe aterosclerosis en las arterias coronarias, el suministro de oxígeno no es suficiente para satisfacer las necesidades de músculo cardíaco.
Además, en muchos casos, este ya se encuentra algo deteriorado producto de la hipertensión arterial, muy prevalente en estos pacientes. La dislipidemia, la diabetes mellitus, la obesidad o el sobrepeso, la hipertensión arterial y tener antecedentes familiares de cualquiera de estas patologías son los principales factores de riesgo para desarrollar aterosclerosis.
Descubre más: ¿Cómo diferenciar una angina de pecho de un infarto?
Complicaciones de la aterosclerosis
En el apartado anterior describimos la presentación clínica habitual de la aterosclerosis. Por supuesto, cuando la obstrucción es demasiado grande y la demanda de oxígeno del corazón también lo es, puede llegar a producirse un infarto. El término más exacto es infarto del miocardio, y no es más que la muerte de las células del corazón.
Las consecuencias dependerán tanto de las arterias coronarias involucradas como de la rapidez con la que se instaure el tratamiento, entre otros factores. Sin embargo, en caso de que el paciente sobreviva, por lo general el músculo implicado es reemplazado poco a poco por tejido conectivo o cicatricial.
Por supuesto, este no puede contraerse ni ser estimulado por electricidad, por lo que es una «zona muerta» para el corazón. En algunos casos, esto pudiese producir un órgano insuficiente para los requerimientos del organismo. Esto es bastante frecuente en pacientes obesos y con enfermedades metabólicas, como la diabetes mellitus.
Cuando sucede así, se desarrolla el síndrome de insuficiencia cardíaca, que a mediano plazo suele tener mal pronóstico. Aquí, la hinchazón de las extremidades (edema), fatiga y dificultad para respirar son los síntomas típicos.
Eventos similares pueden ocurrir en otros órganos, como el cerebro. La anatomía de este órgano es muy particular, llamando la atención la existencia del polígono de Willis, una compleja red de arterias en la base del cerebro. Se piensa que está diseñada de tal manera para evitar la interrupción del flujo sanguíneo en caso de que alguno de estos vasos se obstruya.
De todos modos, las arterias afectadas por la aterosclerosis son susceptibles de fragmentarse y desprender pequeños émbolos que pueden viajar por todo el sistema circulatorio. Cuando uno de ellos se aloja en el cerebro y no puede seguir circulando, suele producirse una enfermedad cerebrovascular.
El síntoma más notable es la pérdida de capacidad motora en varias partes del cuerpo, pero depende mucho de la arteria afectada.
Diagnóstico
Además de los aspectos clínicos, el médico podría solicitar algunos estudios complementarios para confirmar el diagnóstico y sugerir un tratamiento. A continuación, mencionamos los más frecuentes.
Exámenes de laboratorio
El más solicitado es la química sanguínea. Esta incluye los principales lípidos en sangre (como colesterol y triglicéridos) y las correspondientes lipoproteínas (LDL, VLDL, HDL). Como están muy relacionadas a la formación de aterosclerosis, se suelen indicar medicamentos para disminuir su concentración, como la atorvastatina.
Estudios de imagen
Cuando se afectan las arterias de los miembros (por lo general, los inferiores), el médico podría solicitar un ecosonograma doppler. Esta técnica es sencilla, barata, no invasiva y carece de emisión de radiación. Gracias al efecto doppler, es posible evidenciar el flujo de sangre a través de los vasos, e identificar la presencia de obstrucción.
La radiografía de tórax permite ver con facilidad aquellos casos en los que la aorta se encuentra calcificada. Además, se suele solicitar para evidenciar el grado de crecimiento del corazón, sobre todo en aquellos pacientes con antecedente de insuficiencia cardíaca.
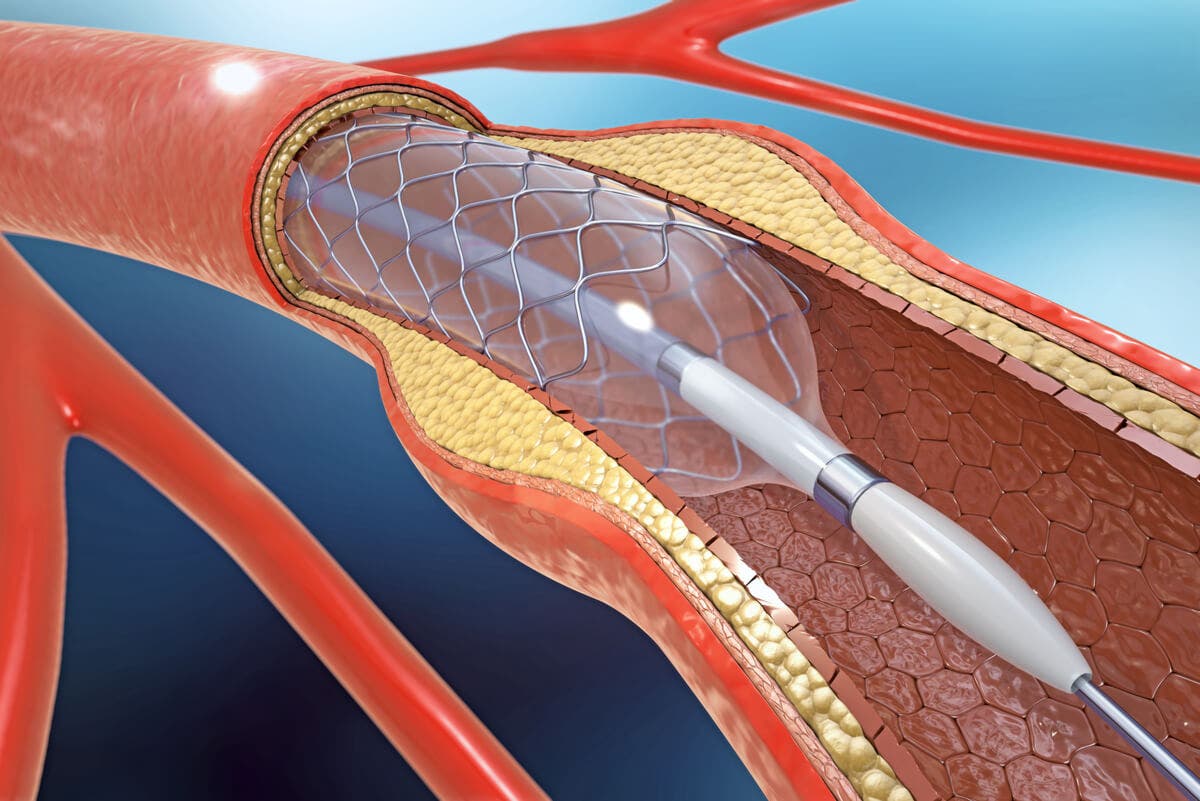
La angiotomografía es uno de los estudios de elección para valorar la integridad de los vasos sanguíneos. Este consiste en la administración de una solución endovenosa, denominada contraste, que permite visualizar las estructuras con bastante claridad.
De hecho, este último estudio se utiliza como una guía para la realización de intervenciones terapéuticas endovasculares. En esta, los médicos introducen catéteres para eliminar obstrucciones, en especial en algunos tipos de infartos y ECV isquémicos.
Descubre más: ¿Cómo diagnosticar las enfermedades cardíacas?
Estudios especiales en la aterosclerosis
Cuando se quiere valorar el efecto funcional de la aterosclerosis de las coronarias, el médico podría solicitar una prueba de esfuerzo. Como su nombre indica, consiste en que el paciente realice actividad física de intensidad creciente, en una máquina para correr.
En estos casos, se monitoriza a los pacientes de forma constante para evidenciar cambios electrocardiográficos correspondientes con manifestaciones clínicas de angina.
Además, un simple electrocardiograma podría ayudar para evaluar los efectos de la aterosclerosis sobre el corazón. Por ejemplo, es posible diagnosticar el crecimiento de las cavidades cardíacas, algo que el médico suele complementar con los hallazgos evidenciados en las radiografías de tórax.
¿Qué debe quedar claro sobre la arteriosclerosis y la aterosclerosis?
En definitiva, la aterosclerosis es un tipo de arteriosclerosis. De hecho, es la más conocida debido a las implicaciones hemodinámicas que suele provocar en algunas circunstancias.
Hoy en día, representa un elemento patológico de importancia que explica muchos eventos cardiovasculares normales. Hay muchas maneras de prevenir la formación de placas de ateroma, destacando los cambios en el estilo de vida.
¿Cuándo acudir al médico?
Los pacientes que sufran de obesidad, diabetes mellitus, hipertensión arterial o que tengan antecedentes familiares de patologías cardiovasculares deben tener control médico habitual, debido a la posibilidad de formar aterosclerosis con facilidad.
Si bien el especialista capacitado para manejar estas condiciones es el cardiólogo, acudir a un médico de familia, internista o geriatra también resulta efectivo. En casos específicos, podrían referir a otro especialista.
La aterosclerosis y la arteriosclerosis son términos que muchas veces se utilizan de forma indistinta. Ambos se refieren al endurecimiento de los vasos sanguíneos con importantes consecuencias funcionales, pero sus causas y diferencias anatómicas son bastante claras.
Cuando estos trastornos afectan a arterias de vital importancia (como las coronarias o las cerebrales), pueden producirse eventos muchas veces mortales. Para prevenir esto, los médicos utilizan varios estudios complementarios para hacer el diagnóstico oportuno e indicar tratamiento lo antes posible. ¿Te interesa saber más sobre este tema? ¡Sigue leyendo!
¿Cuál es la principal diferencia entre la arteriosclerosis y la aterosclerosis?
A la hora de diferenciar ambos términos, es necesario conocer algunos aspectos básicos de anatomía e histología. Los vasos sanguíneos se diferencian en arteriales y venosos, en función del tipo de sangre que llevan en su interior.
A su vez, los arteriales pueden subdividirse según su calibre en arterias, arteriolas y capilares. Por último, las arterias se clasifican en grandes, medianas y pequeñas.
Además, la esclerosis (que proviene del griego sklerós) se refiere al endurecimiento de cualquier órgano. A nivel microscópico, esto suele suceder por el aumento de tejido conectivo, el cual cumple funciones de sostén. Cuando se prolifera de forma anormal, da lugar a algunas patologías como la otosclerosis, esclerodermia y esclerosis tuberosa.
Cuando los vasos arteriales son los afectados, se habla de arteriosclerosis. Este término varía un poco de acuerdo al subtipo considerado. Así, por ejemplo, en el caso de la aorta se denomina aortoesclerosis; y en el de las arteriolas, arterioloesclerosis.
Dicho esto, el término «arteriosclerosis» se suele utilizar para describir el endurecimiento de los vasos arteriales de gran y mediano calibre. Esta patología puede producirse en varias condiciones médicas.
La más representativa es la ateroesclerosis, que es la consecuencia de la acumulación patológica de tejido graso y conectivo en las paredes de dichos vasos. Como verás más adelante, es el principal elemento patológico que condiciona los infartos de miocardio y la enfermedad cerebrovascular.
Hay otros casos en los que existe arteriosclerosis sin aterosclerosis. Un ejemplo es la esclerosis de Monckeberg, en la que hay calcificación de la capa media de las arterias. Suele afectar a personas diabéticas e hipertensas, manifestándose, por lo general, en forma de úlceras cutáneas.
En el año 2017 fue publicado, a través de la Revista Colombiana de Reumatología, un reporte de caso de esta rara enfermedad.

Síntomas y causas
Cuando una arteria se endurece, se dificulta el flujo de sangre a través de ella. Esto se debe a que la flexibilidad de su pared es vital para contener y conducir bien este fluido.
A su vez, la sangre arterial tiene oxígeno y nutrientes vitales para el adecuado funcionamiento de todos los órganos. La arteriosclerosis produce, en esencia, daños en los órganos irrigados por la arteria involucrada.
Cuando la arteria es muy superficial, es posible detectar la anormalidad al palpar el vaso endurecido. Esto no es muy común, ya que esta condición suele afectar a los vasos que irrigan a los órganos internos.
El ejemplo más clásico es la aterosclerosis de las arterias coronarias. Estos pequeños vasos son las primeras ramas de la aorta y se encargan de irrigar el corazón. Cuando la obstrucción producida es considerable, puede que los síntomas se presenten en patrones bien definidos.
El conjunto de signos y síntomas que caracterizan a esta enfermedad se ha caracterizado con el término de «síndrome coronario agudo». En casos extremos, podría llegar a producirse un infarto.
Angina de pecho, principal manifestación en la aterosclerosis de las coronarias
Los pacientes pueden experimentar una sensación denominada «angina». Esta tiene como característica principal la presencia de dolor en el pecho (precordial), que suele irradiarse a lo largo de un miembro superior y del cuello. Según el contexto de su aparición, es posible clasificarlo en dos tipos:
- Estable: cuando aparece ante esfuerzos físicos determinados, como subir escaleras o hacer ejercicio. La intensidad suele ser moderada y los síntomas asociados son escasos.
- Inestable: ocurre de forma inesperada, muchas veces en reposo. Los pacientes suelen experimentar, a su vez, sudoración profusa, dolor intenso, náuseas, vómitos y sensación de pánico.
Estos síntomas se explican al entender que los esfuerzos físicos aumentan la demanda de energía de todos los músculos, incluyendo los del corazón. Cuando existe aterosclerosis en las arterias coronarias, el suministro de oxígeno no es suficiente para satisfacer las necesidades de músculo cardíaco.
Además, en muchos casos, este ya se encuentra algo deteriorado producto de la hipertensión arterial, muy prevalente en estos pacientes. La dislipidemia, la diabetes mellitus, la obesidad o el sobrepeso, la hipertensión arterial y tener antecedentes familiares de cualquiera de estas patologías son los principales factores de riesgo para desarrollar aterosclerosis.
Descubre más: ¿Cómo diferenciar una angina de pecho de un infarto?
Complicaciones de la aterosclerosis
En el apartado anterior describimos la presentación clínica habitual de la aterosclerosis. Por supuesto, cuando la obstrucción es demasiado grande y la demanda de oxígeno del corazón también lo es, puede llegar a producirse un infarto. El término más exacto es infarto del miocardio, y no es más que la muerte de las células del corazón.
Las consecuencias dependerán tanto de las arterias coronarias involucradas como de la rapidez con la que se instaure el tratamiento, entre otros factores. Sin embargo, en caso de que el paciente sobreviva, por lo general el músculo implicado es reemplazado poco a poco por tejido conectivo o cicatricial.
Por supuesto, este no puede contraerse ni ser estimulado por electricidad, por lo que es una «zona muerta» para el corazón. En algunos casos, esto pudiese producir un órgano insuficiente para los requerimientos del organismo. Esto es bastante frecuente en pacientes obesos y con enfermedades metabólicas, como la diabetes mellitus.
Cuando sucede así, se desarrolla el síndrome de insuficiencia cardíaca, que a mediano plazo suele tener mal pronóstico. Aquí, la hinchazón de las extremidades (edema), fatiga y dificultad para respirar son los síntomas típicos.
Eventos similares pueden ocurrir en otros órganos, como el cerebro. La anatomía de este órgano es muy particular, llamando la atención la existencia del polígono de Willis, una compleja red de arterias en la base del cerebro. Se piensa que está diseñada de tal manera para evitar la interrupción del flujo sanguíneo en caso de que alguno de estos vasos se obstruya.
De todos modos, las arterias afectadas por la aterosclerosis son susceptibles de fragmentarse y desprender pequeños émbolos que pueden viajar por todo el sistema circulatorio. Cuando uno de ellos se aloja en el cerebro y no puede seguir circulando, suele producirse una enfermedad cerebrovascular.
El síntoma más notable es la pérdida de capacidad motora en varias partes del cuerpo, pero depende mucho de la arteria afectada.

Diagnóstico
Además de los aspectos clínicos, el médico podría solicitar algunos estudios complementarios para confirmar el diagnóstico y sugerir un tratamiento. A continuación, mencionamos los más frecuentes.
Exámenes de laboratorio
El más solicitado es la química sanguínea. Esta incluye los principales lípidos en sangre (como colesterol y triglicéridos) y las correspondientes lipoproteínas (LDL, VLDL, HDL). Como están muy relacionadas a la formación de aterosclerosis, se suelen indicar medicamentos para disminuir su concentración, como la atorvastatina.
Estudios de imagen
Cuando se afectan las arterias de los miembros (por lo general, los inferiores), el médico podría solicitar un ecosonograma doppler. Esta técnica es sencilla, barata, no invasiva y carece de emisión de radiación. Gracias al efecto doppler, es posible evidenciar el flujo de sangre a través de los vasos, e identificar la presencia de obstrucción.
La radiografía de tórax permite ver con facilidad aquellos casos en los que la aorta se encuentra calcificada. Además, se suele solicitar para evidenciar el grado de crecimiento del corazón, sobre todo en aquellos pacientes con antecedente de insuficiencia cardíaca.
La angiotomografía es uno de los estudios de elección para valorar la integridad de los vasos sanguíneos. Este consiste en la administración de una solución endovenosa, denominada contraste, que permite visualizar las estructuras con bastante claridad.
De hecho, este último estudio se utiliza como una guía para la realización de intervenciones terapéuticas endovasculares. En esta, los médicos introducen catéteres para eliminar obstrucciones, en especial en algunos tipos de infartos y ECV isquémicos.
Descubre más: ¿Cómo diagnosticar las enfermedades cardíacas?
Estudios especiales en la aterosclerosis
Cuando se quiere valorar el efecto funcional de la aterosclerosis de las coronarias, el médico podría solicitar una prueba de esfuerzo. Como su nombre indica, consiste en que el paciente realice actividad física de intensidad creciente, en una máquina para correr.
En estos casos, se monitoriza a los pacientes de forma constante para evidenciar cambios electrocardiográficos correspondientes con manifestaciones clínicas de angina.
Además, un simple electrocardiograma podría ayudar para evaluar los efectos de la aterosclerosis sobre el corazón. Por ejemplo, es posible diagnosticar el crecimiento de las cavidades cardíacas, algo que el médico suele complementar con los hallazgos evidenciados en las radiografías de tórax.
¿Qué debe quedar claro sobre la arteriosclerosis y la aterosclerosis?
En definitiva, la aterosclerosis es un tipo de arteriosclerosis. De hecho, es la más conocida debido a las implicaciones hemodinámicas que suele provocar en algunas circunstancias.
Hoy en día, representa un elemento patológico de importancia que explica muchos eventos cardiovasculares normales. Hay muchas maneras de prevenir la formación de placas de ateroma, destacando los cambios en el estilo de vida.
¿Cuándo acudir al médico?
Los pacientes que sufran de obesidad, diabetes mellitus, hipertensión arterial o que tengan antecedentes familiares de patologías cardiovasculares deben tener control médico habitual, debido a la posibilidad de formar aterosclerosis con facilidad.
Si bien el especialista capacitado para manejar estas condiciones es el cardiólogo, acudir a un médico de familia, internista o geriatra también resulta efectivo. En casos específicos, podrían referir a otro especialista.
Todas las fuentes citadas fueron revisadas a profundidad por nuestro equipo, para asegurar su calidad, confiabilidad, vigencia y validez. La bibliografía de este artículo fue considerada confiable y de precisión académica o científica.
- Calva M, Murrieta H, Alva L, Solana F, García S, Acevedo M. Utilidad diagnóstica de la angiotomografía coronaria. Aplicación en el Centro Médico A.B.C. Anales de Radiología México 2007;1:27-35.
- Bartomeu A, Zambón D. La placa aterogénica: fisiopatología y consecuencias clínicas. Elsevier 2002;40(9):26-37.
- Borrayo-Sánchez G, Rosas-Peralta M, Pérez-Rodríguez G, Ramírez-Arias E, Almeida-Gutierrez E, Arriaga-Dávila J. Infarto agudo del miocardio con elevación del segmento ST: Código I. Rev Med Inst Mex Seguro Soc 2018;56(1):26-37.
- Díaz J, Herrera S, González M, Posada C, Mejía M. Manifestaciones clínicas de la esclerosis de Monckeberg. Reporte de caso y revisión de la literatura. Revista Colombiana de Reumatología 2017;24(2):118-122.
- Hernández Y. Aterosclerosis y sistema aterométrico. Revista Cubana de Medicina Militar 2016;45(2):183-194.
- Lahoz C, Mostaza J. La aterosclerosis como enfermedad sistémica. Revista Española de Cardiología 2007;60(2):184-195.
Este texto se ofrece únicamente con propósitos informativos y no reemplaza la consulta con un profesional. Ante dudas, consulta a tu especialista.









