30 señales de diabetes que se manifiestan en la piel


Revisado y aprobado por la dermatóloga Maria del Carmen Hernandez
Se estima que hasta el 30 % de las personas con diabetes presentan síntomas en la piel al comienzo de su enfermedad. Y según diferentes estadísticas, hasta el 97 % de los pacientes tiene señales cutáneas en algún momento de su vida.
Las infecciones y la sequedad son las manifestaciones más frecuentes. Pero también pueden aparecer ampollas, manchas, oscurecimientos, úlceras y cuadros clínicos complejos en sí mismos, como el pie diabético.
Muchas de estas señales no son críticas. Es decir, no representan un peligro para la salud ni para el tratamiento. Sin embargo, hay otras que merecen especial atención, porque podrían indicar una complicación.
A continuación, encontrarás un listado de los síntomas más frecuentes de diabetes en la piel. Es fundamental que el diagnóstico final sea realizado por un diabetólogo o un dermatólogo, de modo que recibas el tratamiento adecuado.
Señales cutáneas específicas de diabetes mellitus
En este primer grupo de síntomas de la diabetes en la piel colocamos los signos que son propios de la enfermedad. Esto significa que su presencia contribuye al diagnóstico y que, a veces, podrían ser la primera y única manifestación visible del problema de base: azúcar alta en la sangre.
1. Acantosis nigricans
La acantosis nigricans o acantosis pigmentaria es una afección cutánea en la que aparecen áreas oscuras y con textura de terciopelo en distintas partes del cuerpo. Se nota más en los pliegues y sobre las articulaciones; en particular, en la ingle, el cuello y las axilas.
Existe una asociación marcada entre la resistencia a la insulina, la obesidad, el síndrome metabólico y la acantosis nigricans. De hecho, en los niños, tener acantosis pigmentaria se considera un signo de elevado riesgo para desarrollar enfermedades del metabolismo.
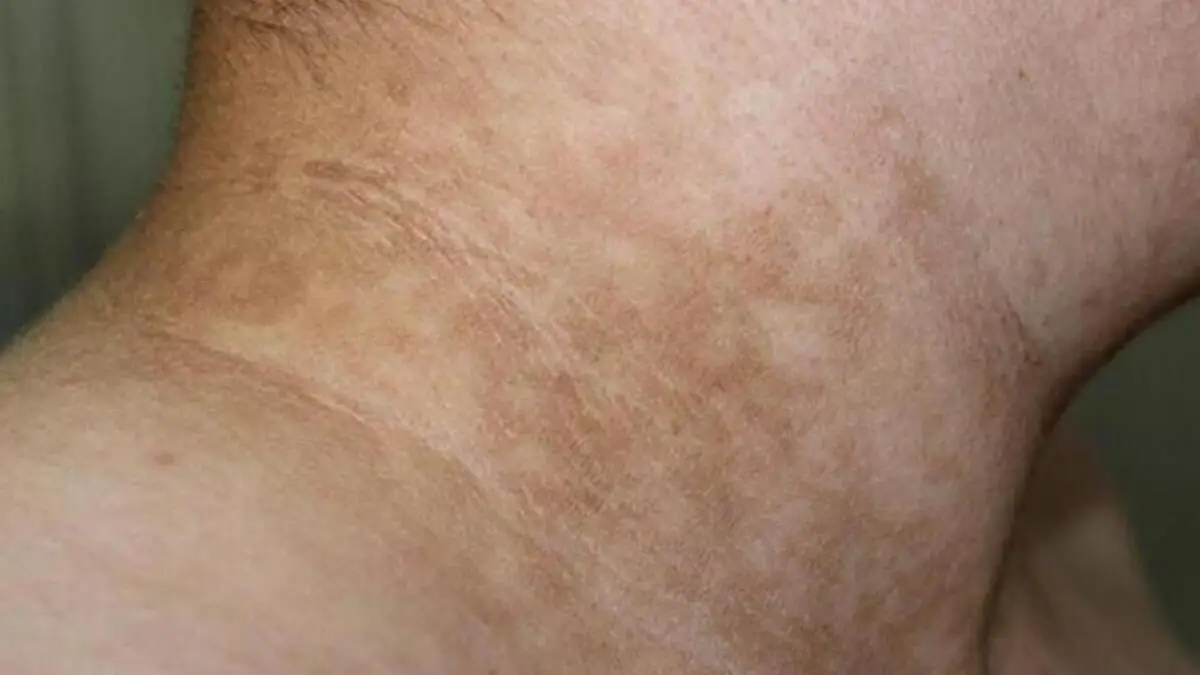
2. Dermopatía diabética o mácula oscura
Esta es la más común de las señales de diabetes en la piel. Aparece casi siempre en la parte anterior de la tibia.
Al principio, se ve como un abultamiento de color rosa o un poco más oscuro que la piel circundante. Después, se convierte en una mancha de color marrón sin volumen.
3. Escleredema diabeticorum
En realidad, existen 3 tipos de escleredema. El primero se asocia a cuadros febriles, el segundo a la paraproteinemia y el tercero es el específico de la diabetes.
Se caracteriza por un engrosamiento y endurecimiento de la piel, casi siempre en la región del cuello y la parte superior de la espalda. Aunque también puede afectar brazos, piernas y abdomen.
A menudo, la piel afectada no se ve enrojecida ni presenta picazón. Además, puede desarrollarse de forma muy lenta por años.
4. Necrobiosis lipoidica diabeticorum
La afección empieza con protuberancias rojas, por lo general, en la parte inferior de las piernas. Luego, se aplanan y cambian a un tono café y amarillo brillante en el centro, con bordes de color rojo a violeta.
En sí, es una granulomatosis. Se trata de la acumulación de granulomas en zonas específicas cutáneas, lo que determina un proceso inflamatorio severo que puede tener consecuencias graves.
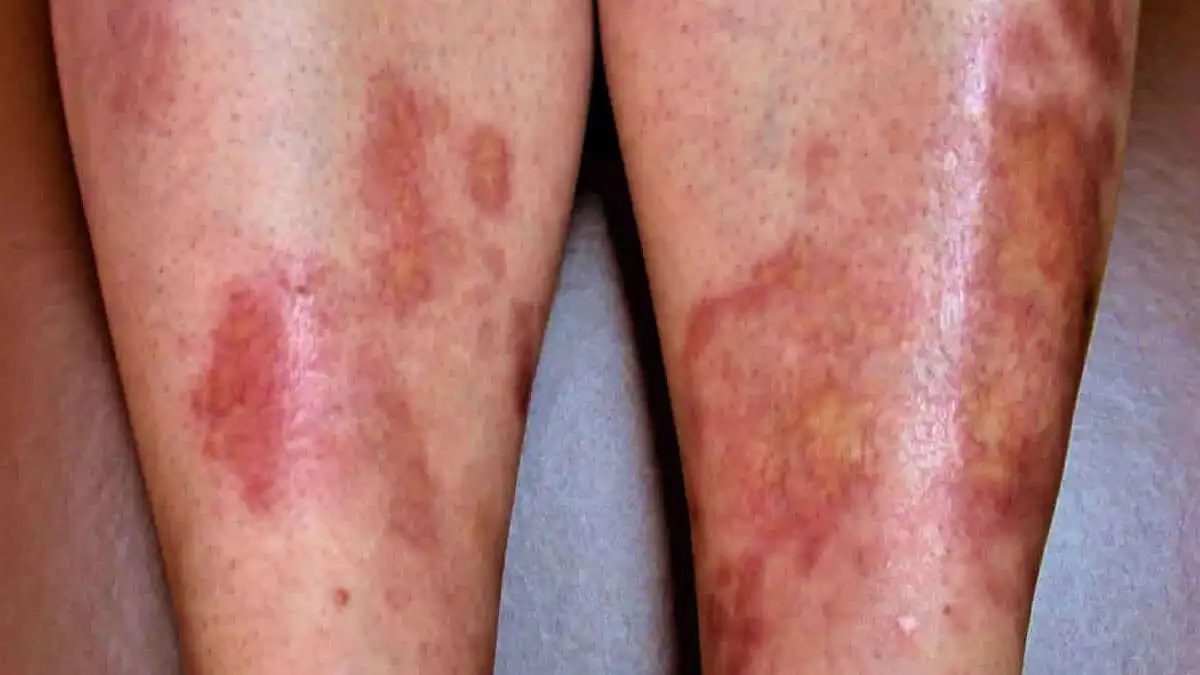
5. Bullosis diabeticorum o ampollas
Estas ampollas aparecen de manera espontánea, casi siempre en los antebrazos, las piernas, los pies y los dedos. El contenido de las mismas es de color claro.
La causa exacta no está comprendida por completo. Se cree que se relacionan con la neuropatía diabética, así como con la microangiopatía.
Por lo general, desaparecen en el plazo de un mes. Pero tienden a recidivar.
6. Granuloma anular
Son pequeñas pápulas o granos de color rojo que confluyen y forman placas redondas, con un diámetro de 1 a 5 centímetros. En el centro conservan la piel sana, por lo que se ven como anillos. Aparecen en el dorso de las manos, los dedos y los planos de extensión de los brazos y las piernas.
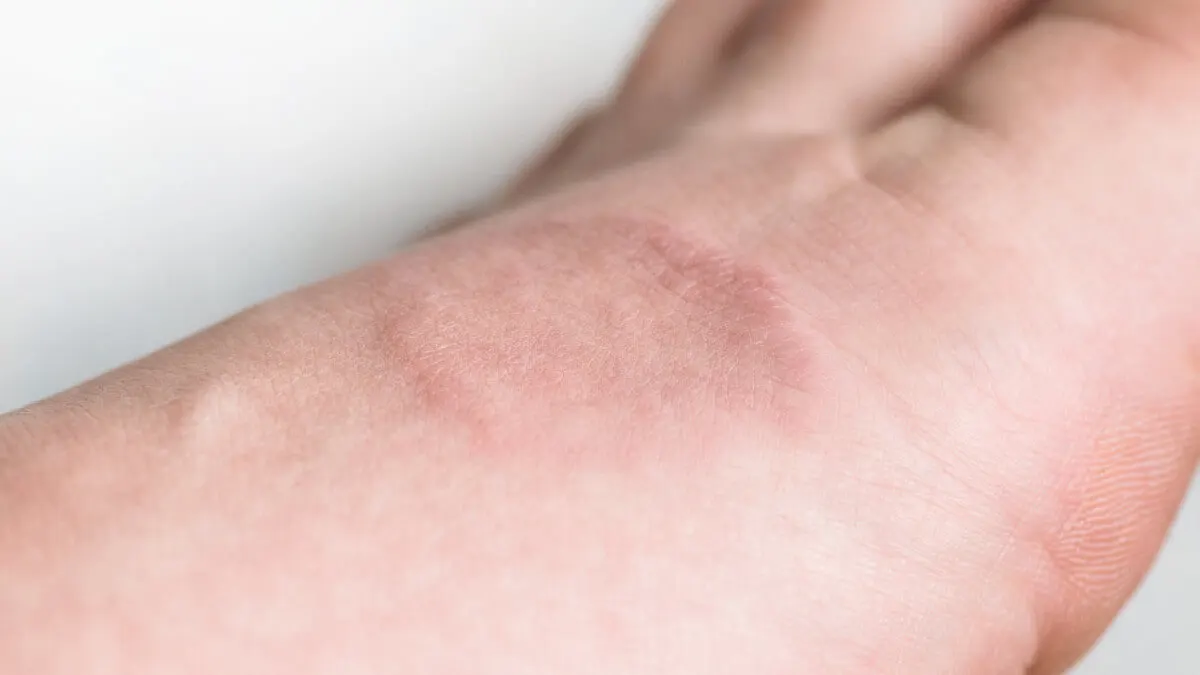
7. Xantomatosis eruptiva
La xantomatosis eruptiva se caracteriza por la formación de bultos rojos y amarillentos en los glúteos, los hombros, los brazos, los muslos y las piernas. Suelen tener el tamaño de un guisante y son firmes al tacto.
Cada uno de estos bultos se denomina xantoma. Están conformados por la acumulación de lípidos, por lo que revelan una alteración metabólica que puede ser peligrosa, ya que aumenta el riesgo cardiovascular.
8. Dermatosis perforantes adquiridas
Se trata de un grupo de afecciones cutáneas, cuya principal característica es la presencia de nódulos y pápulas que forman tapones costrosos. Aparecen en las extremidades, el tronco, la región dorsal de las manos y, a veces, en la cabeza.
Lo que sucede es que parte de los tejidos que deberían estar debajo de la epidermis, la perforan y se hacen visibles en el exterior, como explica una publicación científica en la Revista Argentina de Dermatología. En los pacientes con diabetes, suele indicar una falla renal.
Síntomas de diabetes en la piel que no son específicos
Algunas afecciones cutáneas aparecen con frecuencia en las personas que viven con diabetes, pero la asociación no es indicativa siempre de la enfermedad. Aumentarán la sospecha y el médico las buscará si existe el diagnóstico de un trastorno metabólico, pero ello no significa que deban estar sí o sí.
9. Síndrome de engrosamiento cutáneo
El engrosamiento de la piel en la diabetes es un síntoma frecuente. La forma específica es la que ya mencionamos como escleredema diabeticorum. No obstante, también puede manifestarse de las siguientes maneras:
- Engrosamiento subclínico generalizado de la piel: es tan leve, que suele pasar desapercibido. Puede ocurrir en cualquier parte del cuerpo, pero es más común en las manos y los pies.
- Piel cérea con movilidad articular limitada: hay engrosamientos en el dorso las manos y en los dedos. Se acompaña de reducción en el movimiento de las articulaciones.
10. Empedrado digital
El empedrado digital se caracteriza por la presencia de áreas engrosadas, endurecidas y con apariencia de piel de naranja en la planta de los pies. En especial, en las zonas de alta presión. La afección es el resultado de la combinación de varios factores, incluidas la neuropatía diabética y la enfermedad vascular periférica.
Por otro lado, las pápulas de Huntley son una variante también conocida como hiperqueratosis digital. Se trata de pequeñas protuberancias elevadas, en la piel de los dedos de las manos y los pies. Son benignas y pueden tener un color ligeramente más oscuro.
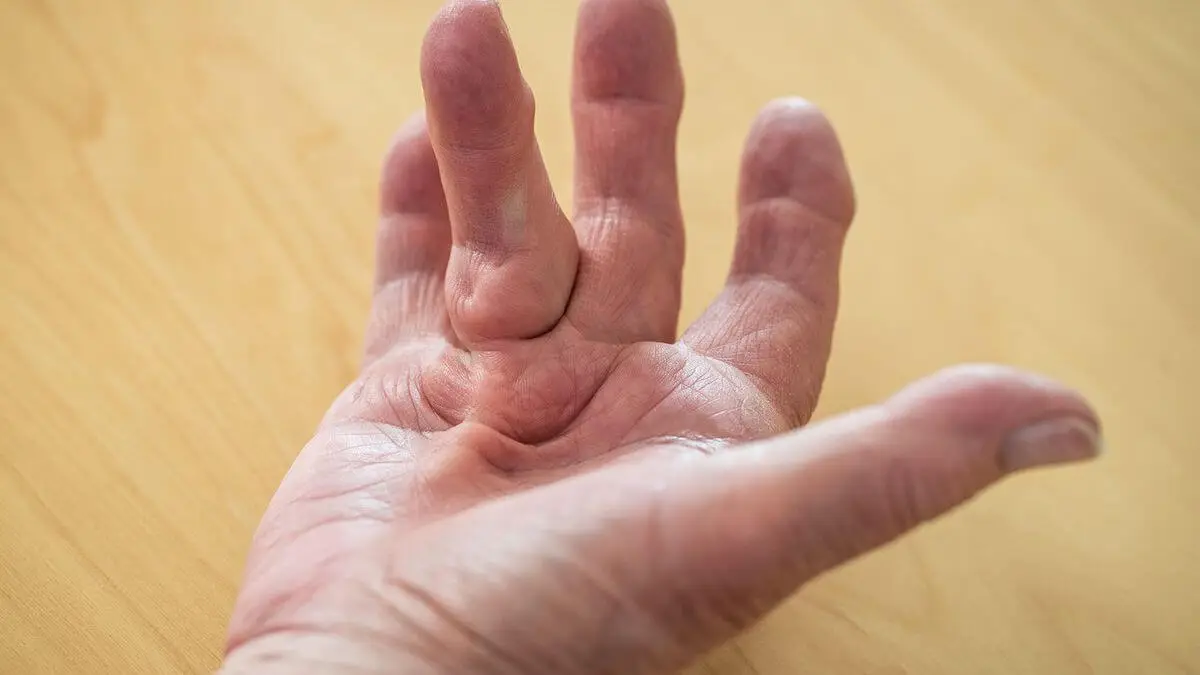
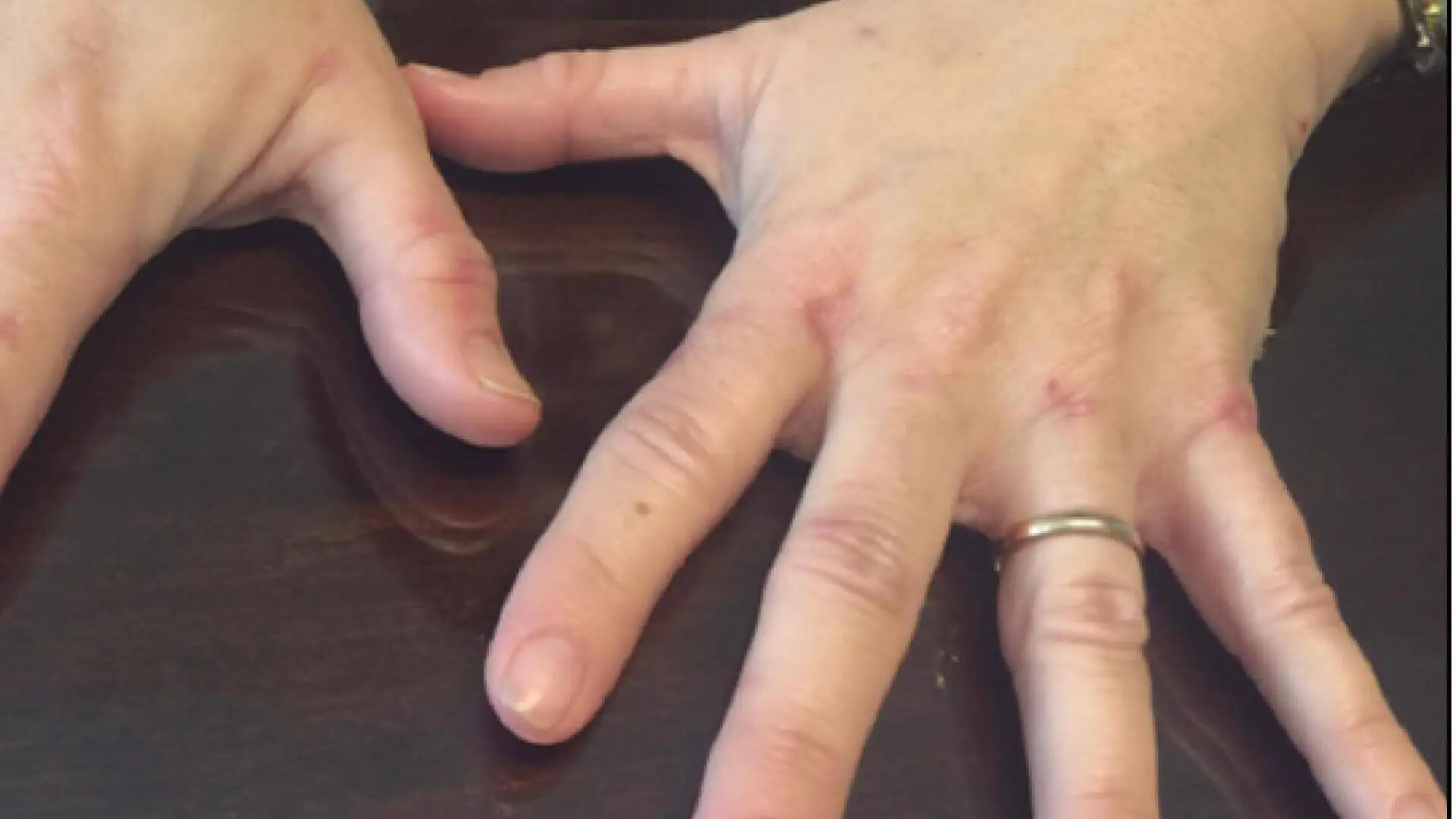
11. Contractura de Dupuytren
Afecta la mano y sus dedos, con el desarrollo de tejido cicatricial anormal en la fascia palmar. Esta cicatrización anómala lleva a la contracción progresiva de los tejidos, lo que conduce a la flexión involuntaria de uno o varios dedos hacia la palma.
Los dedos afectados con mayor frecuencia son el anular y el meñique. Es más habitual entre varones mayores de 50 años y, si bien hay diferentes enfermedades de base que se le asocian, la diabetes tipo 1 es de las más prevalentes.
En casos leves, pueden abordarse con medidas conservadoras, como terapia física, uso de férulas o inyecciones de corticosteroides. Sin embargo, los casos más avanzados requieren cirugía.
12. Acrocordones
También conocidos como fibromas blandos o pólipos fibrosos, son pequeñas protuberancias de piel que suelen estar unidas al cuerpo por un pequeño tallo o pedúnculo. Son benignas y pueden variar en tamaño desde unos pocos milímetros hasta más de un centímetro.
La causa exacta de los acrocordones no está comprendida. Factores como la fricción en la piel, la obesidad, la resistencia a la insulina y los cambios hormonales pueden contribuir a su desarrollo. En efecto, los problemas con el metabolismo insulínico representan un factor de riesgo.
13. Xantosis
La xantosis es otra de las señales de diabetes en la piel. Se manifiesta como un tono amarillento que se hace más evidente en las palmas, las plantas, los pliegues nasolabiales y las axilas.
A diferencia de la ictericia, no produce cambios en los ojos. Y el prurito o picazón puede o no estar presente.
14. Rubeosis faciei
El término se refiere a un enrojecimiento o ruborización facial. En la diabetes, es un síntoma de la piel asociado a la fragilidad capilar. Según algunos investigadores, su detección ayudaría a diagnosticar de modo temprano las complicaciones de la enfermedad.
Durante la microangiopatía diabética, los vasos sanguíneos dañados se rompen. A su vez, el cuerpo intenta compensar el déficit con la formación de nuevos vasos, en un proceso llamado neovascularización.
Sin embargo, los nuevos vasos son frágiles y propensos a la fuga de sangre hacia el tejido circundante. Ello resulta en enrojecimiento facial.
15. Telangiectasia periungueal
Aparecen pequeñas líneas rojas o puntos rojos alrededor de las uñas. Son lesiones asintomáticas que, a veces, llegan a causar una leve incomodidad, como picazón o hipersensibilidad.
Si bien las telangiectasias periungueales pueden ser un hallazgo común en personas con diabetes, no son exclusivas de esta afección. También se asocian al envejecimiento y la exposición al sol.
16. Prurito
El prurito es la picazón en la piel. Aunque no es exclusivo de la diabetes, puede ser más común en la enfermedad porque se deriva de otras afecciones concomitantes, como las siguientes:
- Psoriasis
- Sequedad
- Neuropatía diabética
- Infecciones fúngicas o bacterianas
- Cambios en la circulación sanguínea
17. Púrpura pigmentaria
La púrpura pigmentaria o púrpura diabética se caracteriza por manchas de color púrpura en la piel, especialmente en las piernas y los pies. Suele ser indolora y persiste por semanas o meses.
No requiere tratamiento específico, ya que las lesiones tienden a desaparecer por sí solas con el tiempo. Sin embargo, su control se hace necesario para un seguimiento que corrobore la benignidad.
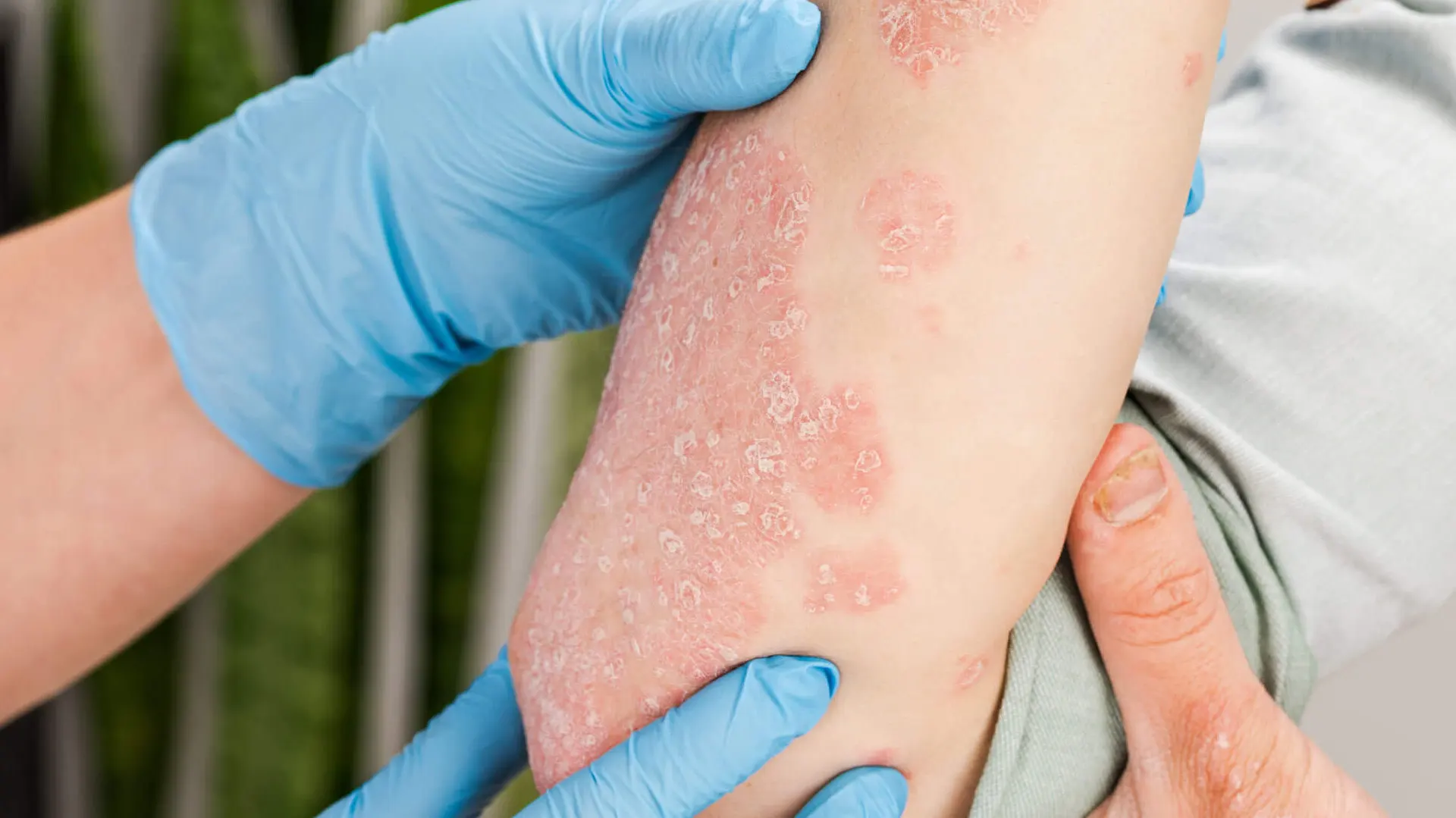
18. Psoriasis
La diabetes es un factor de riesgo para la psoriasis y viceversa. Se especula con mecanismos compartidos que explicarían la alta frecuencia con que se asocian ambas patologías.
En sí, la psoriasis cursa con parches rojos, elevados y con escamas plateadas en diversas áreas del cuerpo. El tratamiento puede incluir una combinación de medidas tópicas, como cremas, terapias de luz (fototerapia), medicamentos sistémicos y cambios en el estilo de vida.
19. Vitíligo
Como sucede con la psoriasis, hay una fuerte asociación entre vítiligo y diabetes tipo 1 y 2. Es una enfermedad en la que hay pérdida de pigmentación, lo que resulta en la aparición de parches blancos en diferentes partes del cuerpo.
El vitíligo puede afectar a personas de cualquier edad, pero a menudo comienza antes de los 20 años. Los parches son más comunes en áreas expuestas al sol.
20. Eritema erisipeliforme
El eritema erisipeliforme es una erupción cutánea caracterizada por enrojecimiento de la piel con apariencia inflamatoria, similar a la erisipela. Puede ser el resultado de una infección bacteriana secundaria, por estreptococos, que se aprovechan de la piel dañada o comprometida por la diabetes.
21. Porfiria cutánea tarda
Hay registros de casos de esta afección en pacientes con diabetes tipo 1. La porfiria cutánea tarda o PCT se caracteriza por una deficiencia enzimática específica, de uroporfirinógeno descarboxilasa (UROD).
La relación entre la PCT y la diabetes se cree que está influenciada por varios factores, incluidos los genéticos, los ambientales y los metabólicos. La genética desempeña un papel importante en la susceptibilidad a ambas enfermedades.
Síntomas en la piel de las complicaciones de la diabetes
Las siguientes señales de diabetes en la piel se presentan cuando hay complicaciones en el curso de la enfermedad. Algunas denotan un problema que se debe buscar y diagnosticar, pero otras son el problema en sí mismo y se deben tratar como entidades particulares.
22. Macroangiopatía y úlceras
Estas complicaciones están relacionadas con el daño a los vasos sanguíneos. A menudo, se desarrollan como resultado de la aterosclerosis, un proceso en el cual las arterias se estrechan y endurecen, debido a la acumulación de placa.
La macroangiopatía se refiere al estrechamiento o bloqueo de las arterias de gran tamaño. Esto puede afectar a los vasos que suministran sangre al corazón, al cerebro o a las extremidades.
En estas últimas, sucede la enfermedad vascular periférica. Así, se reduce el flujo sanguíneo a las extremidades, lo que puede dificultar la curación de las heridas y, como resultado, pequeñas lesiones o traumatismos en los pies, por ejemplo, se convierten en úlceras abiertas difíciles de tratar.
23. Microangiopatía
En realidad, la microangiopatía o daño de los pequeños vasos sanguíneos, más que uno de los síntomas de diabetes en la piel es un problema con varias manifestaciones. Entre ellas, varias que ya mencionamos, como la púrpura pigmentaria, la rubeosis faciei y el eritema similar a la erisipela.
La microangiopatía también puede causar cambios en la piel que no corresponden a ningún cuadro clínico concreto. Podrán verse pequeñas hemorragias puntiformes (petequias) o manchas rojas o púrpuras (equimosis), debido a la fragilidad de los vasos.
24. Neuropatía diabética
Corresponde al daño neurológico que se puede producir como consecuencia de la diabetes mellitus. Entre todas las complicaciones de la enfermedad, esta es la más frecuente, según relata la prestigiosa publicación Nature.
A nivel cutáneo, la neuropatía puede generar sensaciones, como la intolerancia al calor o el ardor en las piernas, así como signos evidentes, como el enrojecimiento. Si bien es difícil revertir la neuropatía, una vez que se instaló, es primordial que los pacientes aprendan a cuidarse y registrar el problema para prevenir daños mayores.
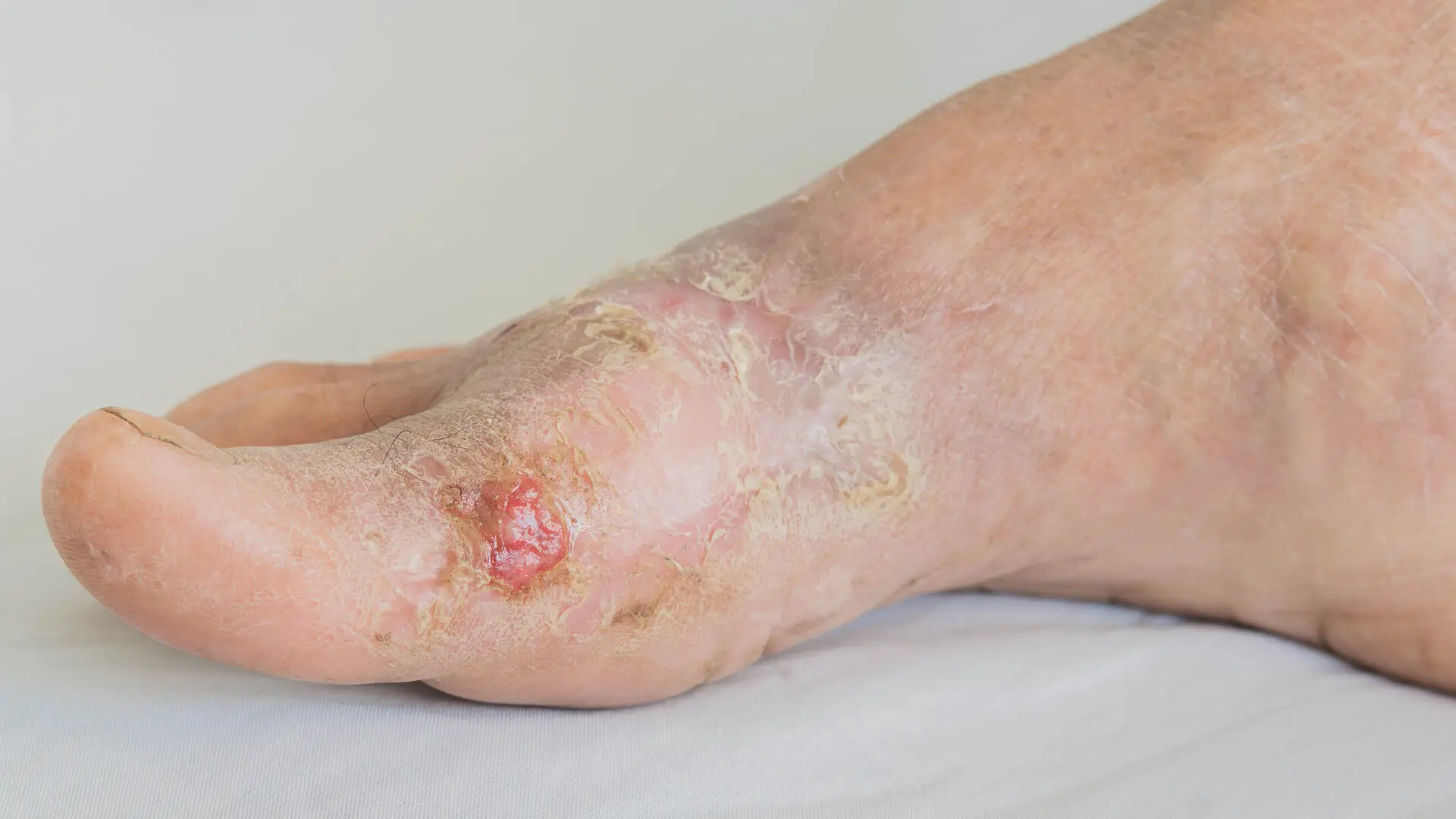
25. Pie diabético
El pie diabético es una complicación grave y común que resulta de una combinación de la neuropatía periférica, la enfermedad vascular periférica y la susceptibilidad a las infecciones. Se caracteriza por la presencia de úlceras, infecciones o deformidades en los pies, que pueden resultar en gangrena e incluso amputación.
Más del 50 % de las personas que viven con diabetes tienen riesgo elevado de padecer pie diabético. Y este problema es uno de los principales motivos de internación.
Como resultado de la neuropatía, las personas pueden no sentir heridas o irritaciones en los pies. Además, hay disminución del flujo sanguíneo por la arteriopatía. Todo eleva el riesgo de infección.
Por otro lado, hay cambios progresivos en la piel y las uñas, como sequedad, fisuras, engrosamiento de las faneras y presencia de callosidades.
26. Infecciones micóticas
Las infecciones por hongos en la piel son comunes en personas con diabetes. Los altos niveles de glucosa en sangre favorecen el crecimiento de microorganismos, y el compromiso del sistema inmunitario ayuda a la proliferación.
Las infecciones más frecuentes suelen ser las siguientes:
- Tiña: causa una erupción cutánea con bordes rojos elevados y escamas en forma de anillo.
- Candidiasis: hay erupciones cutáneas rojas y escamosas, picazón y ardor en áreas húmedas de la piel.
- Pie de atleta: especialmente, entre los dedos de los pies, causando picazón, enrojecimiento, descamación y fisuras.
27. Infecciones bacterianas
La diabetes puede afectar la piel de varias maneras y con diversos síntomas, creando un entorno propicio para el crecimiento de bacterias. Sequedad, fisuras, descamación y exceso de humedad predisponen al ingreso de microorganismos.
Algunas infecciones frecuentes son las siguientes:
- Foliculitis: infección de los folículos pilosos con protuberancias rojas o pústulas alrededor de los mismos.
- Celulitis: hay enrojecimiento, hinchazón, calor y dolor en el área afectada.
- Paroniquia: infección alrededor de la uña.
Síntomas en la piel por el tratamiento para la diabetes
Se considera que algunos fármacos pueden causar una reacción adversa con relativa frecuencia en la piel. No siempre obligan a suspender el tratamiento, pero hay que considerar si se cambia la dosis.
28. Por metformina
La metformina es un antidiabético oral que puede provocar exantema, prurito, urticaria, eritema, erupción psoriasiforme, eritema exudativo multiforme y vasculitis leucocitoclástica. Si bien se especuló en algún momento con que este medicamento aumentase el riesgo de cáncer de piel, no se ha demostrado la asociación.
29. Por insulina
Más que una reacción alérgica a la insulina, lo que sucede es una dermatitis por la aplicación repetida. Los dispositivos generan cambios en la zona de la inyección que derivan en dermatitis de contacto.
Algunas personas también pueden ser alérgicas a los ingredientes de la insulina farmacológica, como los conservantes o los estabilizadores. Aunque es algo poco común.
30. Por sulfonilureas
Las sulfonilureas se utilizan cada vez menos en el control de la diabetes, pero todavía son de empleo regular en ciertos países. Pueden causar una variedad de púrpura como reacción adversa.
¿Qué hacer si descubro síntomas de diabetes en la piel?
Las señales de diabetes en la piel pueden ser inofensivas, pero requieren atención médica. Aunque cada manifestación podrá requerir diversos abordajes, de modo general, el control adecuado de los niveles de glucemia será el tratamiento ineludible.
Luego, si se necesitan antibióticos, cremas o fármacos puntuales, un profesional podrá prescribirlos. Del mismo modo, si se valora que es mejor una intervención, como la fototerapia para la psoriasis, o incluso una cirugía para las úlceras, será el médico el decisor.
La presencia de síntomas en la piel sugestivos de diabetes, sin tener el diagnóstico, tendría que acelerar la consulta. Es preferible descartar la enfermedad de base que permanecer con la duda o aplicar tratamientos solo para la afección cutánea.
Los remedios naturales podrán emplearse con aprobación del médico. Hay algunas medidas caseras que alivian ciertos síntomas en la piel, como el uso de cataplasmas o la aplicación de frío o calor local.
La dieta también juega un rol preponderante. No como tratamiento dermatológico, sino para el control de la glucemia. Un nutricionista podrá decirte qué frutas, verduras y proteínas son ideales para ti.
El diagnóstico temprano y el manejo adecuado de la diabetes te evitarán complicaciones graves. Para ello, necesitas ayuda médica.
Todas las fuentes citadas fueron revisadas a profundidad por nuestro equipo, para asegurar su calidad, confiabilidad, vigencia y validez. La bibliografía de este artículo fue considerada confiable y de precisión académica o científica.
- Abramczyk, R., Queller, J. N., Rachfal, A. W., & Schwartz, S. S. (2020). Diabetes and psoriasis: different sides of the same prism. Diabetes, Metabolic Syndrome and Obesity, 13, 3571-3577. https://www.tandfonline.com/doi/full/10.2147/DMSO.S273147
- Blanes-Vidal, V., Majtner, T., Avendaño-Valencia, L. D., Yderstraede, K. B., & Nadimi, E. S. (2019). Invisible color variations of facial erythema: a novel early marker for diabetic complications? Journal of diabetes research, 2019, 1-8. https://www.hindawi.com/journals/jdr/2019/4583895/
- Boccardi, A., & Shubrook, J. H. (2022). Cutaneous Reactions to Antidiabetic Agents: A Narrative Review. Diabetology, 3(1), 97-107. https://www.mdpi.com/2673-4540/3/1/8
- Cameli, N., Silvestri, M., Mariano, M., Messina, C., Nisticò, S. P., & Cristaudo, A. (2022). Allergic contact dermatitis, an important skin reaction in diabetes device users: a systematic review. Dermatitis, 33(2), 110-115. https://aacrjournals.org/cancerpreventionresearch/article/14/1/77/47356/Risk-of-Skin-Cancer-Associated-with-Metformin-Use
- Chang, M. S., Hartman, R. I., Xue, J., Giovannucci, E. L., Nan, H., & Yang, K. (2021). Risk of skin cancer associated with metformin use: A meta-analysis of randomized controlled trials and observational studies. Cancer Prevention Research, 14(1), 77-84. https://aacrjournals.org/cancerpreventionresearch/article/14/1/77/47356/Risk-of-Skin-Cancer-Associated-with-Metformin-Use
- Chang, H. C., Lin, M. H., Huang, Y. C., & Hou, T. Y. (2019). The association between vitiligo and diabetes mellitus: A systematic review and meta-analysis. Journal of the American Academy of Dermatology, 81(6), 1442-1445. https://www.jaad.org/article/S0190-9622(19)30986-7/fulltext
- Costa, A. L., Chiappe, C., & Campana, L. C. (2023). Xantomas eruptivos. Dermatología Argentina, 29(2), 92-94. https://dermatolarg.org.ar/index.php/dermatolarg/article/view/2376
- de Macedo, G. M. C., Nunes, S., & Barreto, T. (2016). Skin disorders in diabetes mellitus: an epidemiology and physiopathology review. Diabetology & metabolic syndrome, 8, 1-8. https://link.springer.com/article/10.1186/s13098-016-0176-y
- Galdeano, F., Zaccari, S., Parra, V., Giannini, M. E., & Salomón, S. (2010). Manifestaciones cutáneas de la diabetes mellitus y su importancia clínica. Dermatología Argentina, 16(2), 117-121. http://dermatolarg.org.ar/index.php/dermatolarg/article/view/563
- González, V., Zabala, C., Mastroianni, L., Cabrera, Á., & Lemes, A. (2021). Porfiria hepato eritropoyética asociada a diabetes mellitus tipo 1. A propósito de un caso clínico. Archivos de Pediatría del Uruguay, 92(2). http://www.scielo.edu.uy/scielo.php?pid=S1688-12492021000301307&script=sci_arttext
- Johnson, E., Patel, M. H., Brumfiel, C. M., Severson, K. J., Bhullar, P., Boudreaux, B., Butterfield, R. J., DiCaudo, D. J., Nelson, S. A., Pittelkow, M. R., & Mangold, A. R. (2022). Histopathologic features of necrobiosis lipoidica. Journal of cutaneous pathology, 49(8), 692-700. https://onlinelibrary.wiley.com/doi/abs/10.1111/cup.14238
- Köseoğlu, H. G., Bozca, B. C., Başsorgun, C. İ., Sarı, R., Akbaş, S. H., & Karakaş, A. A. (2020). The role of insulin-like growth factor in Acrochordon Etiopathology. BMC dermatology, 20, 1-6. https://link.springer.com/article/10.1186/s12895-020-00111-0
- Pereira, M., Pinheiro, R. R., Lencastre, A., & Bártolo, E. (2022). Scleredema diabeticorum. Dermatology Reports, 14(4), 1-3. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9724717/
- Rodríguez-Gutiérrez, R., de la O-Cavazos, M. E., Salcido-Montenegro, A., Sanchez-Garcia, A., Gomez-Flores, M., Gonzalez-Nava, V., Castillo-Gonzalez, D., Santos-Santillana, K. M., & González-González, J. G. (2019). Acanthosis Nigricans in the Knuckles of Infants: A Novel Clinical Marker of High Metabolic Risk. Diabetes therapy: research, treatment and education of diabetes and related disorders, 10(6), 2169-2181. https://link.springer.com/article/10.1007/s13300-019-00703-1
- Salari, N., Heydari, M., Hassanabadi, M., Kazeminia, M., Farshchian, N., Niaparast, M., ... & Daneshkhah, A. (2020). The worldwide prevalence of the Dupuytren disease: a comprehensive systematic review and meta-analysis. Journal of orthopaedic surgery and research, 15, 1-13. https://link.springer.com/article/10.1186/s13018-020-01999-7
- Trucco, L., Ramírez, M. I., Acciarri, M. L., Balboa, E. S., Mayora, M. V., Torres, L. P., & Amoros, M. S. (2023). Dermatosis Perforante Adquirida. Revista Argentina de Dermatología, 104(1), 21-30. https://rad-online.org.ar/2021/06/15/dermatosis-perforante-adquirida/
Este texto se ofrece únicamente con propósitos informativos y no reemplaza la consulta con un profesional. Ante dudas, consulta a tu especialista.









